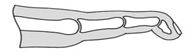
Вальгусная деформация первого пальца стопы (hallux valgus), или «шишка» по внутренней поверхности стопы, является внешним проявлением «выпячивания» головки I плюсневой кости в результате развития поперечного плоскостопия. Деформация первого пальца стопы встречается чаще других деформаций (возможна также деформация 2 - 5 пальцев стопы) и страдают ей, как правило, женщины после 30 лет.
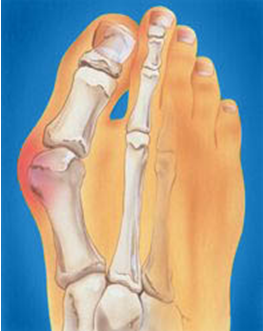
Главной причиной развития деформации стопы является недостаточность связочного аппарата. В основе заболевания лежит врожденная слабость соединительной ткани, которая передается по женской линии. Это объясняет тот факт, что у кого-то деформация развивается в молодом и даже юном возрасте, а у кого-то, несмотря на наличие массы предрасполагающих факторов (ношение неподходящей обуви, регулярные перегрузки стопы), деформация не развивается и в преклонные годы. Внешней же причиной и пусковым механизмом развития деформации чаще всего является ношение неудобной обуви - с узким носком и на высоком каблуке.
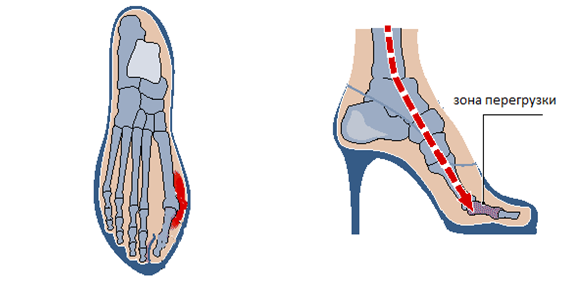
Подобная обувь приводит к неравномерному распределению давления на стопу - большая часть падает на передний отдел стопы, на который в норме приходится не более 20-30% нагрузки. Когда мышечно-связочный аппарат, удерживающий кости переднего отдела стопы в правильном положении друг относительно друга, не справляется с постоянной перегрузкой, то связки начинают перерастягиваться и постепенно плюсневые кости «разъезжаются» - развивается поперечная распластанность стопы. Из-за смещения I плюсневой кости кнутри меняется направление тяги сухожилий I пальца - если в норме ось I пальца, ось I плюсневой кости и сухожилия I пальца лежали на одной линии, то при отклонении I пальца тяга сухожилий становится эксцентричной. Из-за этого как только появляется отклонение I пальца кнаружи (вальгусная деформация), процесс становится необратимым - дальнейшее развитие возможно только лишь в сторону ухудшения; сроки этого ухудшения индивидуальны.
Необратимость этого процесса связана с различными факторами механического характера:
- Постоянное натяжение сгибательных и разгибательных сухожилий и увеличение плюснефалангового угла представляют ситуацию по типу натяжения тетивы лука.
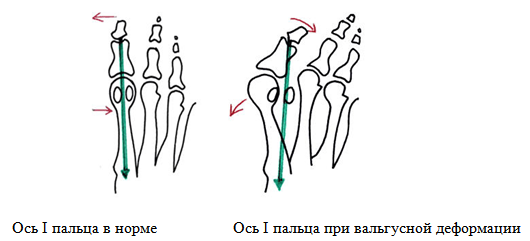
2. Боковая ретракция капсулы сустава - наружный отдел капсулы сустава уплотняется, укорачивается, и возвращение пальца в прежнее положение становится невозможным.
3. Нарушение равновесия антагонистов первого луча стопы - на I палец действуют силы, отклоняющие его кнаружи, не имеющие уравновешивающих их сил с противоположной стороны.
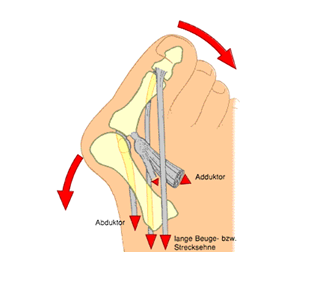
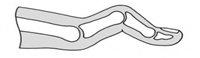
В результате дальнейшего отклонения I пальца кнаружи «шишка» все сильнее раздражается в обуви при ходьбе, что приводит к костной деформации головки I плюсневой кости - росту экзостоза, формируется хроническое воспаление мягких тканей - бурсит I плюснефалангового сустава. В конечном итоге это приводит к болям в области «шишки», которые со временем становятся постоянными. При этом развитие Hallux valgus сопровождается наличием болей не только в области «шишечки», но может быть также и под головками 2,3 плюсневых костей, что объясняется перегрузкой этих отделов стопы во время ходьбы. Наряду с hallux valgus встречаются сопутствующие нарушения, такие как:
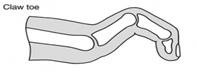
- молоткообразные деформация II и III пальцев стоп;
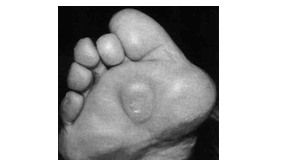
- подошвенные гиперкератозы (натоптыши);
- метатарзалгия - боли в области головок 2-3 плюсневых костей;
- деформация тейлора - «шишечка» на головке 5 плюсневой кости;
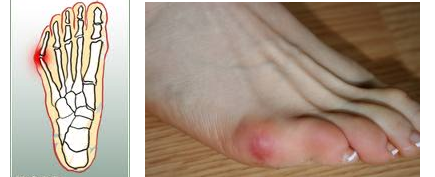
- hallux valgus interphalangeus;
-артроз I плюсне-фалангового сустава;
- пяточные шпоры;
- вросшие ногти.
Различают три степени деформации первых пальцев стоп. Степень деформации определяется по рентгенограммам стоп, при этом для оценки используются угловые показатели.
Диагноз вальгусная деформация первого пальца стопы I степени выставляется если:
- отклонение I пальца кнаружи не более 25°;
- отклонение I плюсневой кости кнутри до 20°;
- угол между I и II плюсневыми костями до 12°;
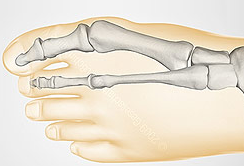
Диагноз вальгусная деформация первого пальца стопы II степени выставляется если:
- отклонение I пальца кнаружи 25-35°;
- отклонение I плюсневой кости кнутри до 25°;
- угол между I и II плюсневыми костями 13-17°.
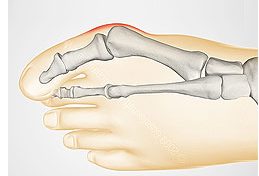
Диагноз вальгусная деформация первого пальца стопы III степени выставляется если:
- отклонение I пальца кнаружи более 35°;
- отклонение I плюсневой кости кнутри 25-30°;
- угол между I и II плюсневыми костями более 17°.
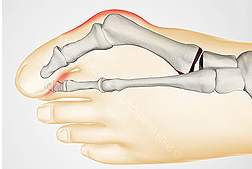
Лечение вальгусной деформации
Поскольку непосредственно вальгусная деформация I пальца является лишь одним из проявлений поперечного плоскостопия, то простого удаления «шишки» всегда недостаточно. Хирургическое лечение данных деформаций стоп должно быть радикальным, и направлено на уменьшение ширины стопы, изменение оси I плюсневой кости, коррекцию положения I пальца, восстановление капсульно-связочного баланса.
Любое хирургическое лечение вальгусной деформации обязательно включает в себя удаление экзостоза - костного выроста («шишки»). Дальнейший объем операции зависит от степени плоскостопия. Выделяют операции на мягких тканях стопы и на костях - остеотомии.
Для достижения хорошего устойчивого результата необходимо проведение остеотомии 1 плюсневой кости. При необходимости она дополняется остеотомией одной из фаланг 1 пальца и остеотомией 2-5 плюсневых костей.
Операции на мягких тканях:
В настоящее время не рекомендуется проведение операций мягких тканях из-за крайне высокого процента рецидивов деформации (даже при I степени плоскостопия).
Операция Шеде (удаление экзостоза-«шишки») - самая простая модификация операции. Поскольку не проводится коррекция плоскостопия, эффект от такой операции очень недолгий.
Операция МакБрайда (McBride) или операция Сильвера - транспозиция (перемещение) сухожилия отводящей мышцы первого пальца на головку I плюсневой кости. В результате операции меняется мышечно-сухожильный баланс - вместо отведения I пальца кнаружи тяга этой мышцы сближает I и II плюсневые кости. Процент рецидивов после такой операции также очень высок, так как эта мышца не способна противостоять постоянной перегрузке стопы.
Остеотомии 1 плюсневой кости:
Остеотомия - это перепиливание кости с целью поменять ее форму, угол наклона, длину и т.п.
Фиксацию костных фрагментов после остеотомии производят специальными титановыми винтами. Фиксация стабильная, поэтому в послеоперационном периоде нет необходимости в дополнительной иммобилизации (гипсовые или полимерные повязки).
Шевронная остеотомия (V - образная) - в настоящее время используется редко.
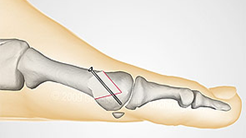
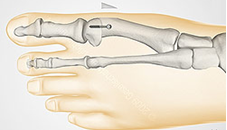
Остеотомия SCARF (Z-образная) - «золотой стандарт» остеотомии 1 плюсневой кости в хирургии стопы.
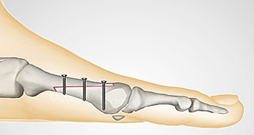
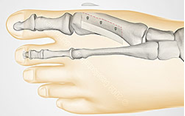
Проксимальная клиновидная остеотомия - выполняется при тяжелых деформациях, когда остеотомии SCARF недостаточно.
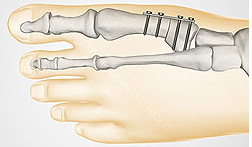
Операция Лапидуса - артродез (замыкание) I плюснеклиновидного сустава. Выполняется при тяжелых деформациях с сопутствующей гипермобильностью 1 плюснефалангового сустава.
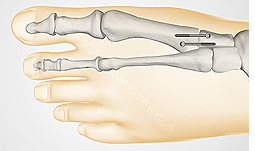
Остеотомия Акин
Остеотомия Акин - это клиновидная остеотомия основной фаланги I пальца. Часто она необходима как дополнительная процедура для коррекции оси I пальца.
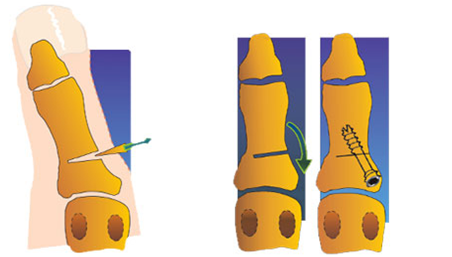
Коррекция молоткообразной деформации 2-5 пальцев
Способ коррекции деформации 2-5 пальцев также зависит от тяжести деформации, различают:
- закрытая редрессация;
- резекция основания средней фаланги либо головки основной фаланги;
- моделирующая резекция головок плюсневых костей;
- тенотомия (пересечение) сухожилий;
- транспозиция (перемещение) сухожилий;
- остеотомии плюсневых костей (остеотомия Вейля (Weil), остеотомия Уилсона) - наиболее эффективные из всех процедур, так как позволяют провести укорочение плюсневой кости, изменение угла наклона и положения головки плюсневой кости.
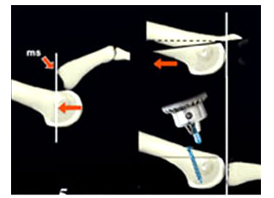
Фиксацию костных фрагментов после остеотомии производят специальными титановыми винтами. Фиксация стабильная, поэтому в послеоперационном периоде нет необходимости в дополнительной иммобилизации (гипсовые или полимерные повязки).
Реабилитация после операции на стопе
- Пребывание в стационаре клиники 2-3 суток после операции.
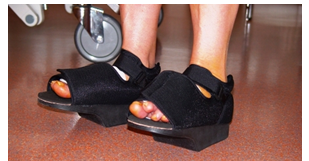
- Ходьба разрешена с 1 суток после операции с опорой только на пятки и наружные отделы стоп, либо в специальной обуви (туфлях Барука)
- Ходьба без костылей и без гипса
- Перевязки производит только оперирующий врач, так как повязки выполняют важные фиксирующие функции.
- Снятие швов - через 12-14 дней после операции
- Удаление спиц (если была фиксация) - через 3 недели после операции.
- Полная максимальная нагрузка на стопы - через 6 недель после операции.
- В течение нескольких недель после операции необходимо использовать межпальцевой вкладыш,
- Подбор и ношение индивидуальных ортопедических стелек - через 2 месяца после операции
- Ходьба на каблуках - не ранее 6 месяцев после операции, рекомендуемая высота каблука - не более 4 см.
- Спортивные нагрузки разрешены через 6 месяцев после операции.
Связанные статьи:
Растяжения, разрыв связок и сухожилий, симптомы
Разрыв мениска. Диагностика. Лечение
Разрыв крестообразных связок. Диагностика. Лечение
Эндопротезирование суставов в клинике Здоровье 365
Боль в плечевом суставе. Лечение
Лечение вальгусной деформации стопы в Екатеринбурге:
- ул. Кузнечная, 83
- ул. Бажова, 137
Клиника «Здоровье 365» - сеть многопрофильных клиник экспертного класса
Запись на исследование, прием к врачу:
+7 (343) 270-17-20
Коммерческие и административные вопросы:
+7 (343) 270-17-20
Электронная почта:
info@zdorovo365.ru






